Перелом шейки бедра у пожилых
 Перелом шейки бедра у пожилых людей – распространенная тяжелая травма, которая может стать причиной возникновения целого ряда опасных осложнений, обострения различных заболеваний и даже летального исхода. Причиной повреждения обычно является незначительная травма, возникшая на фоне остеопороза и других заболеваний, сопровождающихся снижением прочности костей. Проявляется умеренной болью, ограничением опоры и движений. Для подтверждения диагноза используют рентгенографию. Переломы шейки бедра самостоятельно не срастаются, поэтому при таких травмах показано хирургическое лечение. Если операция невозможна из-за общего состояния пациента, проводят паллиативную терапию.
Перелом шейки бедра у пожилых людей – распространенная тяжелая травма, которая может стать причиной возникновения целого ряда опасных осложнений, обострения различных заболеваний и даже летального исхода. Причиной повреждения обычно является незначительная травма, возникшая на фоне остеопороза и других заболеваний, сопровождающихся снижением прочности костей. Проявляется умеренной болью, ограничением опоры и движений. Для подтверждения диагноза используют рентгенографию. Переломы шейки бедра самостоятельно не срастаются, поэтому при таких травмах показано хирургическое лечение. Если операция невозможна из-за общего состояния пациента, проводят паллиативную терапию.Перелом шейки бедра у пожилых
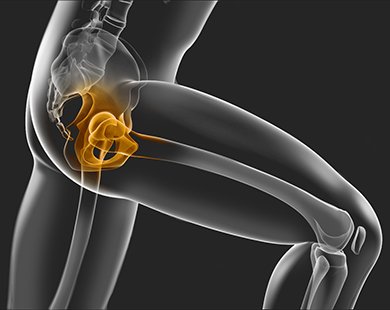
Перелом шейки бедра – травма, возникающая преимущественно в пожилом и старческом возрасте. Отличительной особенностью данного повреждения является отсутствие сращения, обусловленное недостаточным кровоснабжением шейки и головки бедра, и высокая вероятность развития различных осложнений, связанных с вынужденной неподвижностью пожилого пациента, нередко страдающего тяжелыми соматическими заболеваниями. Перелом шейки бедра обычно выявляется у людей старше 65 лет, при этом женщины страдают в четыре раза чаще мужчин, что обусловлено более высокой склонностью к развитию остеопороза в постменопаузе.
Отсутствие тяжелой травмы, а также скудность клинических проявлений в ряде случаев обусловливает позднее обращение пациентов за медицинской помощью. Часть пациентов подозревают у себя ушиб, артроз тазобедренного сустава или остеохондроз с ущемлением нерва и развитием ишиалгии, и безуспешно самостоятельно лечатся от перечисленных болезней. Отсутствие квалифицированной помощи негативно сказывается как на положении отломков, так и на общем состоянии пациента и увеличивает вероятность развития тяжелых осложнений, поэтому при малейшем подозрении на перелом шейки бедра следует немедленно обращаться к травматологам.
Причины
В большинстве случаев перелом шейки бедра у пожилых людей происходит при обычном падении на бок. Реже причиной травмы становится удар в область сустава. При тяжелом остеопорозе для возникновения перелома иногда бывает достаточно неловкого поворота в постели. Предрасполагающими факторами, увеличивающими вероятность повреждения шейки бедра, являются женский пол, возраст старше 55 лет, избыточный вес, остеопороз, малоподвижный образ жизни, злоупотребление алкоголем, курение, гиперплазия простаты у мужчин и менопауза у женщин.
Имеют значение и некоторые хронические заболевания. Так, шансы получить перелом шейки бедра выше у людей, которые страдают хроническими заболеваниями, ограничивающими подвижность нижних конечностей и позвоночника, в том числе – артрозом коленного сустава, артрозом голеностопного сустава, остеохондрозом, спондилоартрозом, грыжей диска, спондилолистезом и т. д. Еще одним фактором риска являются заболевания, сопровождающиеся нарушением функции внутренних органов и желез внутренней секреции: сахарный диабет, цирроз печени, пиелонефрит и гломерулонефрит с развитием почечной недостаточности и т. д.
Симптомы
Пациенты жалуются на умеренную боль, локализующуюся в области тазобедренного сустава или в паховой области. При попытке движений и поколачивании по пятке поврежденной конечности боль усиливается. Пальпация области повреждения болезненна. В положении лежа на спине может выявляться незначительное укорочение конечности – при сравнении свободно лежащих выпрямленных ног видно, что больная нога короче здоровой на 2-4 см.
В большинстве случаев обнаруживается наружная ротация стопы (стопа развернута кнаружи и опирается своим внешним краем на постель). Определяется нерезко выраженная асимметрия паховых складок (паховая складка на стороне повреждения немного выше, чем на здоровой). Характерным признаком перелома является симптом «прилипшей пятки» - при движениях в положении лежа больной не может самостоятельно «оторвать» пятку от поверхности.
У некоторых пациентов во время движений может быть слышен костный хруст, однако этот признак отмечается достаточно редко и его отсутствие не может являться основанием для исключения диагноза перелома шейки бедра. В ходе окончательной диагностики больным выполняют рентгенографию тазобедренного сустава. Рентгенограммы позволяют установить уровень перелома, наличие и характер смещения. При необходимости дополнительно проводят КТ тазобедренного сустава.
Лечение
Даже в молодом возрасте переломы шейки бедра часто не срастаются из-за плохого кровоснабжения центрального отломка. С возрастом риск несращения повышается, поскольку перестает функционировать достаточно крупный сосуд, расположенный в связке между головкой бедра и шейкой вертлужной впадины. С учетом ведущейся в травматологии статистики можно утверждать, что вероятность самостоятельного сращения такого перелома даже при адекватном консервативном лечении близка к нулю. Единственным способом обеспечить полноценное сращение отломков и вернуть больного к активной жизни является операция.
Существует три варианта хирургического вмешательства при переломах шейки бедра. Первый – остеосинтез шейки бедра винтами, пластиной, трехлопастным гвоздем и другими металлоконструкциями, применяется при лечении активных пациентов младше 65 лет. Второй – установка двухполюсного эндопротеза, используется при переломах у активных больных в возрасте 65-75 лет. Третий – установка однополюсного цементного протеза, применяется при лечении ограниченно активных пациентов старше 75 лет.
Противопоказаниями к операции являются тяжелые заболевания внутренних органов в стадии декомпенсации и необратимые психические нарушения (старческий маразм, болезнь Альцгеймера и т. д.). Кроме того, хирургические вмешательства не оправданы, если пациент еще до травмы утратил способность к самостоятельному передвижению (например, вследствие инсульта). Единственным вариантом в перечисленных случаях становится консервативное лечение, которое не позволяет добиться сращения перелома, но при правильном подходе обеспечивает достаточную активизацию и улучшение качества жизни пациентов.
Вариант лечения выбирается индивидуально, исходя из состояния больного. Иногда, если операция пациенту противопоказана, но он достаточно сохранен и активен, накладывают скелетное вытяжение за бугристость большеберцовой кости. После формирования соединительнотканной мозоли вытяжение снимают и больного отправляют на амбулаторное долечивание. Однако многие пациенты (особенно старческого возраста) слишком слабы, чтобы перенести скелетное вытяжение.
Оптимальным способом лечения в подобных ситуациях является деротационный сапожок – легкая гипсовая лонгета с поперечной палкой, которая исключает вращательные движения ногой. Такая иммобилизация обеспечивает хорошие условия для образования соединительнотканной мозоли и, вместе с тем, облегчает уход и позволяет обеспечить достаточную активность больного. Обычно после наложения сапожка пациента выписывают на амбулаторное лечение, объясняя родственникам, как именно нужно за ним ухаживать, какие движения ему можно совершать, а какие нет и т. д.
Особенности ухода
Оптимальным вариантом будет функциональная кровать с противопролежневым матрасом. Если ее приобретение невозможно, следует подготовить обычную кровать, положив на нее плотный и толстый поролоновый матрас и установив «балканскую раму» - конструкцию, держась за которую пациент сможет самостоятельно садиться, опускаться и подниматься. Если оборудовать такую конструкцию не получается, можно прикрепить к спинке кровати плотную и прочную веревку или сложенную простыню, создав своеобразные «вожжи»» - держась за них больной сможет самостоятельно подняться и сесть.
В процессе ухода за пациентом следует проводить профилактику опасных осложнений: пролежней, пневмонии, запоров и тромбофлебита. Наиболее распространенным осложнением являются пролежни – раны, которые образуются в местах, где тело больного тесно контактирует с постелью (обычно крестец, ягодицы и пятки). Для профилактики пролежней необходимо активизировать пациента: сажать в постели, научить слегка поворачиваться, «разгружая» то одну, то другую ягодицу. Кожу ягодиц, спины и пяток нужно дважды в день протирать салициловым или камфорным спиртом. Следует следить, чтобы на постели не было складок и крошек. Можно использовать противопролежневые круги.
Профилактика пневмонии включает в себя раннюю активизацию больного, регулярное проветривание помещения и дыхательную гимнастику (обычно пациентам предлагают надувать детские игрушки или резиновые шарики). Чтобы предотвратить развитие запоров, больного кормят дробно, через каждые 2-3 часа, малыми порциями, не злоупотребляя жирными и жареными продуктами. В рацион должно быть включено достаточное количество жидкости, в том числе – кисломолочные продукты, овощные и фруктовые соки. При необходимости можно использовать слабительные.
Уменьшить вероятность развития тромбофлебита можно, проводя эластическое бинтование и мягкий массаж нижних конечностей (поглаживание по ногам снизу вверх). Нужно следить, чтобы больной регулярно совершал движения в голеностопных суставах. Нижним конечностям необходимо периодически придавать возвышенное положение. И, наконец, осуществляя профилактику осложнений, не следует забывать о предупреждении развития астенического синдрома, возникающего вследствие длительной неподвижности. Наилучшими профилактическими средствами в данном случае являются ранняя физическая активность и выполнение комплекса специальных упражнений. Источник - информации.
11 март 2019